Lærdom etter nevroblastom-screening
Erfaringene fra screeningundersøkelser utført for å avdekke nevroblastom, en sjelden kreftsykdom som stort sett rammer små barn, er opplysende på flere måter. Denne svulsten påvirker nerveceller i forskjellige deler av kroppen. Overlevelsesprosenten for barn som er rammet, avhenger av flere faktorer: Hvor mye svulsten har spredt seg når den blir påvist og alderen på barnet. Den generelle overlevelsesprosenten etter fem år for barn som er mellom ett og fire år når de får diagnosen, er rundt 55 %.[3]
Et underlig fenomen når det gjelder nevroblastom, er at den er en av få krefttyper som noen ganger forsvinner fullstendig uten behandling - et fenomen som kalles spontan tilbakegang.[4]
Nevroblastom har vært et fristende område for screeningundersøkelser av fire grunner: (1) Barn som får diagnosen før de er ett år gamle, har bedre utsikter enn de som får diagnosen senere; (2) barn med langt fremskredet sykdom klarer seg mye dårligere enn dem som er i et tidlig stadium; (3) det er en enkel og billig screeningundersøkelse som kan gjøres ved å måle stoffer i urin fra våte bleier; og (4) undersøkelsen avdekker ni av ti tilfeller av nevroblastom hos barn.[5]
Slike masseundersøkelser av småbarn ved seksmåneders alder ble først igangsatt i Japan i 1985 uten at det fantes noe objektiv dokumentasjon fra kliniske studier. I løpet av de første tre årene med nasjonal screening, ble over 337 småbarn diagnostisert, hvorav 97 % var i live i 1990 etter å ha fått behandling. Men 20 år senere fantes det ingen dokumentasjon på at nevroblastom-screeningen hadde redusert antallet barn som hadde dødd av denne krefttypen. Hvordan kunne det ha seg?
Da man gjennomgikk dokumentasjonen som hadde vært brukt som grunnlag for undersøkelsen i Japan og markedsføringen av den, viste det seg at den hadde alvorlige mangler med en åpenbar forklaring. Den imponerende overlevelsesprosenten på 97 % illustrerer virkningen av det som teknisk sett kalles ”length-time bias” noe som betyr at masseundersøkelser fungerer best når det gjelder å finne tilstander som utvikles langsomt (i dette tilfellet saktevoksende svulster). Motsatt er det mindre sannsynlig at hurtigvoksende svulster oppdages gjennom screening, mens de i stedet vil gi kliniske symptomer hos barnet som for eksempel en oppsvulming i buken og som raskt vil gjøre legen oppmerksom. Slike hurtigvoksende svulster er potensielt mye mer alvorlige enn de som vokser langsomt. Den sistnevnte typen av nevroblastom har vanligvis et godt utfall, blant annet gjennom spontan tilbakegang.[6]
Det betyr at de 337 tilfellene som ble diagnostisert gjennom screening, sannsynligvis ville fått et godt utfall uansett og dermed ikke ville ha omfattet småbarn med de mest negative utsiktene. Og selvfølgelig ville masseundersøkelsen ha plukket opp noen nevroblastomer som ville ha forsvunnet på naturlig vis. Uten screening ville ingen ha visst at disse svulstene fantes: Gjennom screeningen ble de berørte barna gjort til pasienter på grunn av denne overdiagnostiseringen. De ble så utsatt for unødvendig fare gjennom en behandling de ikke hadde behov for.
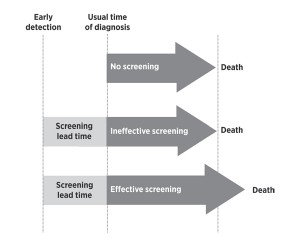
I tillegg var de oppmuntrende resultatene fra små studier som fremskyndet den nasjonale screeningundersøkelsen i Japan, først og fremst blitt analysert ved å se på overlevelseslengden fra diagnostiseringsdatoen, ikke fra fødselsdatoen. Dette er viktig fordi det å diagnostisere en sykdom tidlig, ikke automatisk gjør at pasientene lever lengre, de lever bare lengre med merkelappen ”syk”. For å si det på en annen måte: Overlevelsen syntes å være lengre fordi ”sykdomsklokken” ble satt i gang tidligere. Dette er et eksempel på en annen slags systematisk feil i studier som kalles ”lead-time bias”, noe som kan unngås ved å analysere resultatene etter fødselsdato i stedet for etter påvisningsdato.
Som kontrast til dette: Da det forelå objektiv dokumentasjon etter kliniske forsøk i Canada og Tyskland som omfattet rundt tre millioner barn totalt sett, kunne ikke forskerne finne noen positive virkninger av screeningundersøkelsen, men det var åpenbare skadelige effekter.[7]
De dreide seg om grunnløse kirurgiske inngrep og kjemoterapi som begge har alvorlige uønskede bivirkninger. I lys av denne dokumentasjonen ble screeningundersøkelser for denne krefttypen stoppet for småbarn i 2004.
I mellomtiden ble småbarn i New South Wales i Australia stort sett forskånet for nevroblastom-screening, som var blitt planlagt på 1980-tallet etter de lovende japanske studiene.
Men de japanske resultatene (nevnt ovenfor) påviste lengre overlevelse fra påvisningsdatoen for de barna som ble undersøkt; overlevelse fra fødselsdatoen var ennå ikke analysert. En australsk spesialist steppet derfor inn og analyserte de japanske resultatene på nytt med utgangspunkt i fødselsdatoen. Denne analysen viste ingen forskjell i overlevelsesprosenten mellom småbarn som var blitt undersøkt, og de som ikke var det. Dette gjorde at myndighetene i New South Wales bestemte seg for å avlyse screeningprogrammet, og de sparte derfor småbarna for unødige ulemper og helsevesenet for unødige utgifter.